Nowy wpis
29 stycznia 2025
Niedokrwistość to stan hemoglobiny, w którym liczba krwinek czerwonych (erytrocytów) i/lub hemoglobiny w nich zawartej spada poniżej normy. Krwinki czerwone i hemoglobina w nich zawarta są niezbędne do transportu tlenu z płuc do pozostałych części organizmu. Brak odpowiedniego dostępu tlenu ma ujemny wpływ na wiele tkanek i narządów. Niedokrwistość może być łagodna, umiarkowana lub znaczna, zależy to od obniżenia liczby czerwonych krwinek i/lub poziomu hemoglobiny. Niedokrwistość jest dosyć często spotykanym stanem klinicznym. Występuje zarówno u kobiet jak i u mężczyzn, bez względu na wiek, rasę i grupę etniczną. Istnieją jednak czynniki zwiększające ryzyko, takie jak dieta uboga w żelazo i witaminy, choroby przewlekłe takie jak choroby nerek, cukrzyca, nowotwory, nieswoiste zapalenie jelit, niedokrwistości w rodzinie, przewlekłe infekcje, takie jak gruźlica lub HIV oraz znaczna utrata krwi w wyniku urazu lub interwencji chirurgicznej.
Niedokrwistość ma dwie główne przyczyny:
Istnieje wiele różnych rodzajów i przyczyn niedokrwistości. Najczęstsze opisano w tabeli 1.
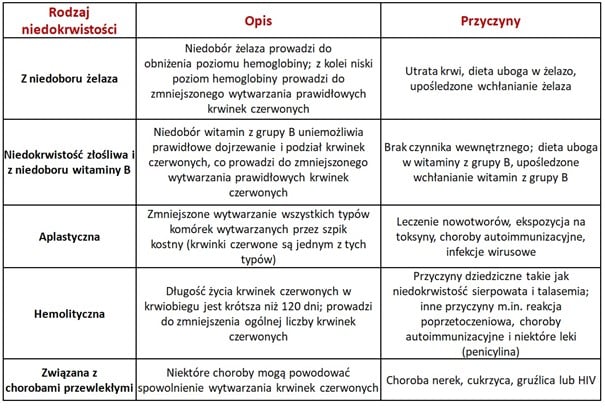
Uwaga! Szczegółowy opis poszczególnych rodzajów niedokrwistości ich przyczyny, objawy oraz wykonywane badania laboratoryjne znajduje się w sekcji „Objawy” poniżej.
Niedokrwistość może być ostra lub przewlekła. Przewlekła rozwija się powoli wraz z innymi chorobami przewlekłymi takimi jak cukrzyca, choroby nerek lub nowotwór. W takich przypadkach zdarza się, że choroba będąca przyczyną niedokrwistości maskuje jej objawy. Niedokrwistość towarzysząca chorobom przewlekłym może przez pewien czas pozostać niezauważona. Czasami jej obecność wykrywa się podczas badań w kierunku innych chorób.
Niedokrwistość może również przybierać postać ostrych epizodów, jak na przykład w pewnych formach niedokrwistości hemolitycznej, kiedy dochodzi do rozpadu znacznej liczby krwinek czerwonych. Objawy choroby mogą pojawić się bardzo szybko, a w wyniku badania fizykalnego, historii choroby i przeprowadzonych badań można ustalić jej przyczynę.
Przyczyny rodzajów niedokrwistości bywają różne, lecz objawy mogą być bardzo podobne. Łagodne lub umiarkowanie natężone formy niedokrwistości mogą nie dawać objawów, lub objawy bardzo nieznaczne. Najbardziej typowe to:
Inne objawy mogące pojawić się wraz z nasileniem się niedokrwistości to bóle i zawroty głowy, uczucie zimna lub drętwienia dłoni i/lub stóp, bladość, spłycony oddech, szybkie lub nieregularne bicie serca oraz ból w klatce piersiowej.
RODZAJE NIEDOKRWISTOŚCI
NIEDOKRWISTOŚĆ Z NIEDOBORU ŻELAZA I WITAMIN
Niedobór żelaza jest najczęstszą przyczyną niedokrwistości. Objawy związane są ze zmniejszeniem liczby krwinek czerwonych i/lub obniżeniem poziomu hemoglobiny. Najbardziej typowe to:
Objawy właściwe dla niedokrwistości z niedoboru żelaza, które mogą wystąpić w momencie ubywania zasobów żelaza z organizmu to między innymi łamliwe lub łyżeczkowate paznokcie, obrzęknięty lub tkliwy język, pękające lub owrzodzone kąciki ust, lub łaknienie nietypowych produktów jak na przykład lód lub piach (tak zwane łaknienie spaczone).
Żelazo jest ważnym pierwiastkiem śladowym, niezbędnym do wytwarzania zdrowych krwinek czerwonych. Jest ono składnikiem hemu wchodzącego w skład hemoglobiny – białka w krwinkach czerwonych, które wiąże się z tlenem i umożliwia jego transport w organizmie przez krwinki czerwone. W przypadku niewystarczającego poboru żelaza wykorzystywane są jego zapasy zgromadzone w organizmie. Jeżeli zapasy zostaną wyczerpane, wytwarzanych jest mniej krwinek czerwonych, a zawartość hemoglobiny jest mniejsza, co prowadzi do niedokrwistości.
Przyczyny niedoboru żelaza to między innymi:
Zazwyczaj na wstępie wykonuje się morfologię. Wyniki mogą wykazać:
Rozmaz krwi może wyjawić mniejsze i bledsze krwinki czerwone oraz różnice w objętości (anizocytoza) i kształcie (poikilocytoza) krwinek.
W przypadku podejrzenia niedokrwistości z niedoboru żelaza można wykonać kolejne badania potwierdzające to rozpoznanie, takie jak:
Oznaczenie poziomu żelaza we krwi – wynik jest zazwyczaj niższy od prawidłowego
Ferrytyna – odzwierciedla ilość zapasów żelaza w organizmie i zazwyczaj wynik jest niski. Uważa się, że badanie to jest najbardziej swoiste dla niedokrwistości z niedoboru żelaza, o ile w organizmie nie występuje infekcja ani stan zapalny.
Całkowita zdolność wiązania żelaza (TIBC) i transferyna – pomiar białka transportującego żelazo we krwi wzrasta.
Jeżeli zachodzi podejrzenie niedoboru żelaza ze względu na utratę krwi, jak w przypadku przewlekłego krwawienia z przewodu pokarmowego, można wykonać inne badania. Badania laboratoryjne pozwalające wykryć krwawienie z przewodu pokarmowego to:
Badanie na obecność Helicobacter pylori pozwala na wykrycie bakterii powodujących wrzody przewodu pokarmowego, które mogą być przyczyną przewlekłego krwawienia. Jeżeli wynik któregokolwiek z tych badań jest dodatni lub w przypadku uzasadnionego podejrzenia krwawienia z przewodu pokarmowego, można wykonać endoskopię lub kolonoskopię, co umożliwi lokalizację miejsca krwawienia i jego leczenie.
Leczenie niedoborów żelaza zazwyczaj polega na suplementacji. Jednak w przypadku podejrzenia niedoborów wynikających z nieprawidłowej utraty krwi należy wykonać dalsze badania umożliwiające określenie przyczyny krwawienia. Po wyleczeniu przyczyny pierwotnej niedokrwistość zazwyczaj ustępuje.
Niedokrwistość z niedoboru żelaza występuje najczęściej i zazwyczaj spowodowana jest utratą krwi. U kobiet braki żelaza mogą być powodowane obfitymi miesiączkami, natomiast u starszych kobiet i mężczyzn krwawienie jest zazwyczaj wynikiem choroby jelit. Dzieci oraz kobiety w ciąży mają większe zapotrzebowanie na żelazo, a przyczyną niedoboru może być dieta uboga w żelazo. Braki żelaza mogą również wystąpić u osób stosujących radykalną dietę. Leczenie niedoborów polega zwykle na suplementacji żelaza. U starszych kobiet oraz u mężczyzn zazwyczaj wykonuje się dalsze badania, aby ustalić przyczynę nienormalnej utraty krwi.
Do niedoboru żelaza często dochodzi u kobiet ciężarnych i karmiących, ze względu na zapotrzebowanie rozwijającego się płodu i niemowlęcia. Brak żelaza może być przyczyną niskiej masy urodzeniowej noworodka oraz prowadzić do przedwczesnego porodu. Aby zapobiec tego typu powikłaniom, przed zajściem w ciążę oraz w jej trakcie kobietom rutynowo podaje się preparaty żelaza. Ubogie w żelazo mleko matki może również prowadzić do rozwoju niedokrwistości z niedoboru żelaza u noworodka.
Badania krwi mogą wykazać prawidłowy lub niski poziom hemoglobiny, obniżony poziom żelaza, niski poziom ferrytyny oraz nieprawidłowe wskaźniki krwinek czerwonych. Wynik badania całkowitej zdolności wiązania żelaza (TIBC) lub transferyny jest zazwyczaj podwyższony. O ile w organizmie nie występuje infekcja ani stan zapalny, oznaczenie ferrytyny uważa się za najbardziej swoiste badanie w kierunku niedokrwistości z niedoboru żelaza.
Niedobór witaminy B12 występuje rzadziej niż niedobór żelaza i zazwyczaj nie wywołują go braki witaminy B12 w diecie. Najpowszechniejszą przyczyną niedoboru jest niedokrwistość złośliwa. Jest to choroba, w której organizm przestaje wytwarzać substancję zwaną czynnikiem wewnętrznym, która jest niezbędna dla wchłaniania witaminy B12 ze spożywanych pokarmów. Niedobór witaminy B12 może powodować uszkodzenie nerwów, skutkujące drętwieniem i mrowieniem dłoni i stóp. Poziom hemoglobiny jest w tym wypadku niski, a czerwone krwinki mają nieprawidłowo duże rozmiary.
Niedobór kwasu foliowego może powodować takie same zmiany hemoglobiny i wskaźników czerwonokrwinkowych, co braki witaminy B12. Kwas foliowy znajduje się w wielu pokarmach, szczególnie w zielonych warzywach liściastych. Niedobór kwasu foliowego może wystąpić w trakcie ciąży, z uwagi na zwiększone zapotrzebowanie organizmu na foliany w tym okresie. Jest to szczególnie niebezpieczne, ponieważ niedobór taki może spowodować zaburzenia rozwoju mózgu oraz rdzenia kręgowego dziecka. Dlatego też u kobiet ciężarnych zazwyczaj stosuje się suplementację kwasu foliowego.
NIEDOKRWISTOŚĆ ZŁOŚLIWA I INNE NIEDOBORY WITAMINY B
Niedokrwistość złośliwa to stan, w którym organizm nie wytwarza wystarczającej ilości substancji zwanej „czynnikiem wewnętrznym” – czyli białka wytwarzanego przez komórki okładzinowe żołądka, które wiąże się z witaminą B12 i umożliwia jej wchłanianie w jelicie cienkim. Witamina B12 odgrywa istotną rolę w procesie wytwarzania czerwonych krwinek. Zbyt niski poziom czynnika wewnętrznego upośledza zdolność organizmu do wchłaniania witaminy B12 zawartej w pożywieniu. Z tej przyczyny nie powstaje wystarczająca liczba prawidłowych krwinek czerwonych, co prowadzi do niedokrwistości. Inne przyczyny niedoboru witaminy B12 to niedobory w diecie oraz stany mające wpływ na jej wchłanianie w jelicie cienkim, takie jak zabiegi chirurgiczne, niektóre leki, choroby związane z trawieniem (celiakia, choroba Leśniowskiego-Crohna) oraz infekcje. Niedokrwistość złośliwa jest najczęstszą przyczyną objawów.
Objawy
Niedobór witaminy B12 może dawać ogólne objawy niedokrwistości oraz objawy ze strony układu nerwowego, takie jak:
Inne objawy to osłabienie mięśni, spowolnione odruchy, utrata równowagi i niepewnych chód. W zaawansowanym stadium może dojść do splątania, utraty pamięci, depresji i/lub demencji.
Kwas foliowy należy również do witamin z grupy B i jego niedobór może prowadzić do niedokrwistości. Znajduje się on w wielu produktach spożywczych, szczególnie w zielonych liściastych warzywach. W USA kwas foliowy dodaje się do większości produktów zbożowych i dlatego w tym kraju jego niedobór występuje bardzo rzadko. W ciąży kwas foliowy niezbędny jest dla prawidłowego rozwoju mózgu i rdzenia kręgowego płodu. Kobiety planujące ciążę oraz w ciąży powinny przyjmować kwas foliowy, aby nie dopuścić do jego niedoborów. Niedobór kwasu foliowego w pierwszym okresie ciąży może być przyczyną wad rozwojowych mózgu i rdzenia kręgowego płodu.
Niedokrwistość z niedoboru witaminy B12 lub kwasu foliowego czasami określa się mianem „makrocytarnej” lub „megaloblastycznej”, z uwagi na zwiększoną objętość krwinek czerwonych. Brak tych substancji uniemożliwia prawidłowy rozwój i podział krwinek czerwonych, co powoduje ich zwiększoną objętość i mniejszą liczbę i prowadzi do niedokrwistości.
Badania laboratoryjne
W przypadku wystąpienia objawów niedokrwistości pierwszymi badaniami jest morfologia krwi i wzór odsetkowy krwinek. W niedokrwistości złośliwej lub niedokrwistości z niedoboru witaminy B zazwyczaj wykazują one:
Niedobór kwasu foliowego może powodować taki sam rodzaj zmian w hemoglobinie i objętości krwinek, jak niedobór witaminy B12. Jeżeli zachodzi podejrzenie, że przyczyną niedokrwistości jest niedokrwistość złośliwa lub niedobór witaminy B12 albo kwasu foliowego w diecie, wykonuje się zazwyczaj dodatkowe badania mające na celu potwierdzenie rozpoznania, między innymi:
Czasami wykonuje się również aspirację szpiku kostnego, która może ujawnić nieprawidłowo duże komórki, które dojrzewają i stają się krwinkami czerwonymi (prekursory).
Leczenie tych stanów polega na suplementacji brakujących witamin. jeżeli niedobór jest spowodowany upośledzeniem wchłaniania witamin w przewodzie pokarmowym, suplementację można podawać w formie zastrzyków. Leczenie pierwotnych przyczyn, takich jak zaburzenia w obrębie układu pokarmowego lub infekcja może pomóc w leczeniu niedokrwistości.
Więcej informacji znajduje się w artykule Niedobór witaminy B12 i kwasu foliowego.
NIEDOKRWISTOŚĆ APLASTYCZNA
Niedokrwistość aplastyczna jest rzadką chorobą spowodowaną niewydolnością szpiku kostnego, która skutkuje zmniejszeniem liczby wytwarzanych krwinek. W prawidłowych warunkach szpik wytwarza nowe krwinki czerwone, krwinki białe i płytki krwi w ilościach zapewniających prawidłowe funkcjonowanie organizmu. Każdy z rodzajów krwinek trafia do krwiobiegu, krąży w nim, a następnie w określonym czasie umiera. Prawidłowa długość życia krwinek czerwonych wynosi około 120 dni. Jeżeli szpik nie jest w stanie wytwarzać krwinek w liczbie wystarczającej do zastąpienia krwinek umierających, mogą wystąpić objawy związane z niedokrwistością.
Objawy
Objawy niedokrwistości aplastycznej pojawiają się gwałtownie lub powoli. Objawy typowe również dla innych rodzajów niedokrwistości zazwyczaj występują pierwsze z powodu spadku liczby krwinek czerwonych. Są to między innymi:
Dodatkowe objawy właściwe dla niedokrwistości aplastycznej związane są ze zmniejszającą się liczbą płytek krwi:
lub z obniżoną liczbą białych krwinek:
Przyczyny niedokrwistości aplastycznej są zazwyczaj związane z uszkodzeniem komórek macierzystych w szpiku kostnym, odpowiedzialnych za wytwarzanie krwinek. Czynniki powodujące uszkodzenie szpiku kostnego, mogące prowadzić do niedokrwistości aplastycznej to między innymi:
W rzadkich przypadkach niedokrwistość aplastyczna jest spowodowana chorobą genetyczną taką jak na przykład niedokrwistość Fanconiego. Informacje w języku angielskim na temat tej choroby dostępne są na stronie internetowej Fanconi Anemia Research.
Badania laboratoryjne
Morfologia, która jest pierwszym badaniem wykonywanym w kierunku niedokrwistości, może dać nieprawidłowe wyniki.
Można również wykonać następujące badania dodatkowe pomagające określić rodzaj i przyczynę niedokrwistości:
Badanie fizykalne lub pełna historia medyczna pacjenta mogą ujawnić prawdopodobne przyczyny niedokrwistości aplastycznej, takie jak ekspozycja na toksyny lub pewne leki (na przykład chloramfenikol) lub przebyte leczenie nowotworowe. Niektóre przypadki niedokrwistości aplastycznej są przejściowe, inne powodują trwałe uszkodzenia szpiku. Leczenie zależy do przyczyny. Zmniejszenie lub wyeliminowanie ekspozycji na pewne toksyny lub leki może pomóc w leczeniu. Pacjentowi można podawać leki stymulujące wytwarzanie szpiku kostnego, leczące infekcje lub hamujące układ odpornościowy w przypadku chorób autoimmunizacyjnych. W ciężkich przypadkach konieczne może okazać się przetoczenie krwi i przeszczep szpiku kostnego.
Niedokrwistość aplastyczna jest rzadką chorobą spowodowaną niewydolnością szpiku kostnego, która skutkuje zmniejszeniem ilości wytwarzanych krwinek. Objawami niedokrwistości aplastycznej są przedłużone krwawienia, częste wylewy podskórne spowodowane obniżoną liczbą trombocytów, bladość skóry oraz zmęczenie (z powodu niskiego poziomu hemoglobiny), jak również nawracające ostre stany zapalne (z powodu małej liczby leukocytów). Badania krwi wykazują obniżoną liczbę wszystkich rodzajów komórek krwi (pancytopenia), natomiast wynik biopsji aspiracyjnej szpiku kostnego pokazuje spadek liczby dojrzałych komórek krwi. Leczenie zależy od przyczyn choroby, jednak w ciężkich przypadkach konieczne mogą okazać się przetoczenia krwi oraz przeszczep szpiku kostnego.
NIEDOKRWISTOŚĆ HEMOLITYCZNA
W rzadkich przypadkach niedokrwistość wywoływana jest zaburzeniami powodującymi przedwczesny rozpad krwinek. W prawidłowych warunkach czas życia czerwonych krwinek wynosi 4 miesiące, lecz w niedokrwistości hemolitycznej skraca się on nawet do kilku dni. Szpik kostny nie nadąża z wytwarzaniem nowych krwinek czerwonych w miejsce krwinek, które uległy przedwczesnemu rozpadowi, co prowadzi do spadku liczby krwinek czerwonych we krwi, przez co spada zaopatrzenie tkanek organizmu w tlen. Wynikiem są typowe objawy niedokrwistości, takie jak:
W zależności od przyczyny, niedokrwistość może mieć formę przewlekłą, rozwijać się i trwać przez długi okres lub dawać ostre objawy. Objawy różnią się w zależności od formy niedokrwistości, co opisano poniżej.
Przyczyny niedokrwistości hemolitycznej dzielą się na dwie kategorie:
Dziedziczna niedokrwistość hemolityczna
Inne rzadziej występujące dziedziczne formy niedokrwistości hemolitycznej to między innymi:
Badania laboratoryjne
Niektórym z form dziedzicznych towarzyszą tylko bardzo łagodne objawy i dlatego często wykrywa się je przy okazji wykonywania rutynowej morfologii i rozmazu krwi. Nieprawidłowe wyniki tych badań pozwalają przypuszczać, jaka jest przyczyna niedokrwistości, lecz w celu potwierdzenia rozpoznania wykonuje się badania dodatkowe, między innymi:
Zaburzeń genetycznych nie można wyleczyć, lecz przy pomocy leczenia można zlikwidować objawy wynikające z niedokrwistości.
Nabyta niedokrwistość hemolityczna
Niektóre stany kliniczne lub czynniki powiązane z nabytymi formami niedokrwistości hemolitycznej to:
Te rodzaje niedokrwistości hemolitycznej zazwyczaj wykrywa się dzięki występującym objawom, podczas badania oraz analizy historii medycznej pacjenta, która może na przykład wykazać niedawno przebyte przetoczenie krwi, leczenie penicyliną lub operację serca. Morfologia i/lub rozmaz krwi mogą wykazać wiele nieprawidłowych wyników. W zależności od uzyskanych informacji można wykonać badania dodatkowe, takie jak:
Leczenie niedokrwistości hemolitycznej zależy od jej przyczyny, lecz jego cele są zawsze podobne: wyleczenie pierwotnej przyczyny niedokrwistości, zmniejszenie lub zatrzymanie rozpadu krwinek czerwonych oraz wzrost liczby krwinek czerwonych i/lub poziomu hemoglobiny, co pomoże zlikwidować objawy. Leczenie może polegać na:
Występuje rzadko i wywoływana jest zaburzeniami powodującymi przedwczesny rozpad krwinek. W niedokrwistości hemolitycznej czas życia czerwonych krwinek skraca się ze zwyczajowych 4 miesięcy czasami nawet do kilku dni.
Niedokrwistość sierpowatokrwinkowa to choroba dziedziczna, która jako cecha u nosicieli jednego zmutowanego genu, odziedziczonego po jednym z rodziców nie powoduje znacznych problemów zdrowotnych, jednak odziedziczenie dwóch zmutowanych genów, po jednym od każdego z rodziców, powoduje rozwój choroby i co za tym idzie, poważne problemy kliniczne. W wyniku blokowania naczyń krwionośnych przez zdeformowane krwinki czerwone dochodzi do wystąpienia niedokrwistości i objawów bólowych. U noworodków, szczególnie pochodzenia afrykańskiego, wykonuje się zazwyczaj badania przesiewowe w kierunku tej choroby. Sposób leczenia zależy zazwyczaj od objawów.
Talasemia jest dziedzicznym zaburzeniem wytwarzania hemoglobiny, w którym wytwarzane krwinki czerwone są niewielkich rozmiarów i przypominają komórki krwi występujące przy niedoborze żelaza. W najostrzejszej postaci choroby dochodzi do skrócenia czasu życia czerwonych krwinek. W postaci lżejszej niedokrwistość jest łagodna lub nie występuje, a chorobę wykrywa się często przy okazji rutynowo wykonywanej morfologii krwi. Talasemia występuje często u osób pochodzenia śródziemnomorskiego, afrykańskiego lub azjatyckiego. Upośledzenie wytwarzania czerwonych krwinek może być związane z jednym z dwóch głównych składników hemoglobiny, a choroba nazywana jest wtedy odpowiednio talasemią alfa lub beta. Postać beta minor talasemii (czasem określana mianem cech talasemii, podobnie jak w przypadku niedokrwistości sierpowatokrwinkowej) występuje, gdy połowa odziedziczonych przez osobę genów jest prawidłowa, druga zaś posiada mutację talasemii beta. Ta postać choroby powoduje łagodną, bezobjawową niedokrwistość. Postać beta major talasemii, zwanej również niedokrwistością Cooleya jest ostrzejsza, z powodu odziedziczenia dwóch genów beta talasemii oraz może powodować zaburzenia wzrostu, żółtaczkę (zażółcenie skóry i białkówki oczu), a także głęboką niedokrwistość. Elektroforeza hemoglobiny wykazuje wzrost ilości hemoglobiny A2 (HbA2) i/lub hemoglobiny F (HbF). Jednak w wypadku innych postaci choroby, hemoglobina może mieć względnie prawidłowy obraz.
Badania
Morfologia krwi – niedokrwistość można wykryć w morfologii krwi wykonywanej w ramach rutynowych badań kontrolnych lub badań w kierunku innych chorób. Morfologia to rutynowe badanie polegające na określeniu liczby krwinek oraz względnych proporcji każdego z rodzajów krwinek w krwiobiegu. Dostarcza informacji dotyczących wielkości, kształtu oraz dojrzałości komórek obecnych we krwi w czasie wykonywanie badania.
Rozmaz i odsetkowy wzór krwinek – jeżeli wynik morfologii wskazuje na niedokrwistość, można wykonać rozmaz krwi lub odsetkowy wzór krwinek. Wyniki tych badań mogą wskazać na przyczynę niedokrwistości. Pomocne w ustaleniu przyczyny i decyzji o sposobie leczenia mogą okazać się również inne badania, wymienione w opisie poszczególnych typów niedokrwistości, w dalszej części artykułu.
W niniejszym artykule opisano jedynie najczęstsze postacie niedokrwistości. Ostatecznego rozpoznania oraz wyboru leczenia dokonuje lekarz w oparciu o wywiad rodzinny, historię chorób, objawy oraz wyniki wyżej opisanych badań laboratoryjnych.
Pytania i odpowiedzi
Jakie mogą być inne częste przyczyny niedokrwistości?
Niedokrwistość może być wynikiem choroby przewlekłej. Czerwone krwinki wytwarzane są przez szpik kostny pod wpływem działania hormonu o nazwie erytropoetyna, który wytwarzany jest głównie przez nerki. Przewlekłe choroby nerek mogą powodować niedokrwistość wynikającą ze zbyt niskiej aktywności erytropoetyny. Niedokrwistość można wówczas leczyć podając pacjentowi erytropoetynę dożylnie. Wystąpienie choroby pobudzającej układ odpornościowy obniża jednocześnie zdolność reakcji szpiku kostnego na erytropoetynę. Przykładowo, reumatoidalne zapalenie stawów (ostra postać choroby stawów spowodowana reakcją autoimmunizacyjną) może w takim przypadku powodować niedokrwistość. Na podobnej zasadzie niedokrwistość mogą również wywołać zakażenia przewlekłe (na przykład HIV lub gruźlica), rak oraz marskość wątroby. Schorzenia, w których szpik kostny ulega uszkodzeniu lub jest wymieniany (np. białaczka czy chłoniak) są również związane z niedokrwistością.
Niedokrwistość może być również spowodowana przez szereg innych schorzeń (patrz artykuł dotyczący G6PD).
Linki do stron obcojęzycznych:
MedlinePlus: Anemia
National Heart, Lung and Blood Institute: What is Anemia?
Aplastic Anemia & MDS International Foundation, Inc.
Cooley’s Anemia Foundation
American Sickle Cell Anemia Association
KidsHealth: Anemia
National Organization for Rare Disorders: Paroxysmal Nocturnal Hemoglobinuria